O QUE É?
O câncer da pele responde por 33% de todos os diagnósticos desta doença no Brasil, sendo que o Instituto Nacional do Câncer (INCA) registra, a cada ano, cerca de 180 mil novos casos. O tipo mais comum, o câncer da pele não melanoma, tem letalidade baixa, porém, seus números são muito altos. A doença é provocada pelo crescimento anormal e descontrolado das células que compõem a pele. Essas células se dispõem formando camadas e, de acordo com as que forem afetadas, são definidos os diferentes tipos de câncer. Os mais comuns são os carcinomas basocelulares e os espinocelulares. Mais raro e letal que os carcinomas, o melanoma é o tipo mais agressivo de câncer da pele.
Tipos de câncer da pele:
Carcinoma basocelular (CBC): o mais prevalente dentre todos os tipos. O CBC surge nas células basais, que se encontram na camada mais profunda da epiderme (a camada superior da pele). Tem baixa letalidade e pode ser curado em caso de detecção precoce. Os CBCs surgem mais frequentemente em regiões expostas ao sol, como face, orelhas, pescoço, couro cabeludo, ombros e costas. Podem se desenvolver também nas áreas não expostas, ainda que mais raramente. Em alguns casos, além da exposição ao sol, há outros fatores que desencadeiam seu surgimento. Certas manifestações do CBC podem se assemelhar a lesões não cancerígenas, como eczema ou psoríase. Somente um médico especializado pode diagnosticar e prescrever a opção de tratamento mais indicada. O tipo mais encontrado é o CBC nódulo-ulcerativo, que se traduz como uma pápula vermelha, brilhosa, com uma crosta central, que pode sangrar com facilidade.
Carcinoma espinocelular (CEC): segundo mais prevalente dentre todos os tipos de câncer. Manifesta-se nas células escamosas, que constituem a maior parte das camadas superiores da pele. Pode se desenvolver em todas as partes do corpo, embora seja mais comum nas áreas expostas ao sol, como orelhas, rosto, couro cabeludo, pescoço etc. A pele nessas regiões, normalmente, apresenta sinais de dano solar, como enrugamento, mudanças na pigmentação e perda de elasticidade. O CEC é duas vezes mais frequente em homens do que em mulheres. Assim como outros tipos de câncer da pele, a exposição excessiva ao sol é a principal causa do CEC, mas não a única. Alguns casos da doença estão associados a feridas crônicas e cicatrizes na pele, uso de drogas antirrejeição de órgãos transplantados e exposição a certos agentes químicos ou à radiação. Normalmente, os CECs têm coloração avermelhada e se apresentam na forma de machucados ou feridas espessos e descamativos, que não cicatrizam e sangram ocasionalmente. Eles podem ter aparência similar à das verrugas. Somente um médico especializado pode fazer o diagnóstico correto.
Melanoma: tipo menos frequente dentre todos os cânceres da pele, o melanoma tem o pior prognóstico e o mais alto índice de mortalidade. Embora o diagnóstico de melanoma normalmente traga medo e apreensão aos pacientes, as chances de cura são de mais de 90%, quando há detecção precoce da doença. O melanoma, em geral, tem a aparência de uma pinta ou de um sinal na pele, em tons acastanhados ou enegrecidos. Porém, a “pinta” ou o “sinal”, em geral, mudam de cor, de formato ou de tamanho, e podem causar sangramento. Por isso, é importante observar a própria pele constantemente, e procurar imediatamente um dermatologista caso detecte qualquer lesão suspeita. Essas lesões podem surgir em áreas difíceis de serem visualizadas pelo paciente, embora sejam mais comuns nas pernas, em mulheres; nos troncos, nos homens; e pescoço e rosto em ambos os sexos. Além disso, vale lembrar que uma lesão considerada “normal” para um leigo, pode ser suspeita para um médico.
Pessoas de pele clara e que se queimam com facilidade quando se expõem ao sol, com fototipos I e II, têm mais risco de desenvolver a doença, que também pode manifestar-se em indivíduos negros ou de fototipos mais altos, ainda que mais raramente. O melanoma tem origem nos melanócitos, as células que produzem melanina, o pigmento que dá cor à pele. Normalmente, surge nas áreas do corpo mais expostas à radiação solar. Em estágios iniciais, o melanoma se desenvolve apenas na camada mais superficial da pele, o que facilita a remoção cirúrgica e a cura do tumor. Nos estágios mais avançados, a lesão é mais profunda e espessa, o que aumenta a chance de se espalhar para outros órgãos (metástase) e diminui as possibilidades de cura. Por isso, o diagnóstico precoce do melanoma é fundamental. Embora apresente pior prognóstico, avanços na medicina e o recente entendimento das mutações genéticas, que levam ao desenvolvimento dos melanomas, possibilitaram que pessoas com melanoma avançado hoje tenham aumento na sobrevida e na qualidade de vida.
A hereditariedade desempenha um papel central no desenvolvimento do melanoma. Por isso, familiares de pacientes diagnosticados com a doença devem se submeter a exames preventivos regularmente. O risco aumenta quando há casos registrados em familiares de primeiro grau.
Atualmente, testes genéticos são capazes de determinar quais mutações levam ao desenvolvimento do melanoma avançado (como BRAF, cKIT, NRAS, CDKN2A, CDK4) e, assim, possibilitam a escolha do melhor tratamento para cada paciente. Apesar de ser raramente curável, já é possível viver com qualidade, controlando o melanoma metastático por longo prazo.
SINTOMAS
O câncer da pele pode se assemelhar a pintas, eczemas ou outras lesões benignas. Assim, conhecer bem a pele e saber em quais regiões existem pintas, faz toda a diferença na hora de detectar qualquer irregularidade. Somente um exame clínico feito por um médico especializado ou uma biópsia podem diagnosticar o câncer da pele, mas é importante estar sempre atento aos seguintes sintomas:
- Uma lesão na pele de aparência elevada e brilhante, translúcida, avermelhada, castanha, rósea ou multicolorida, com crosta central e que sangra facilmente;
- Uma pinta preta ou castanha que muda sua cor, textura, torna-se irregular nas bordas e cresce de tamanho;
- Uma mancha ou ferida que não cicatriza, que continua a crescer apresentando coceira, crostas, erosões ou sangramento.
Além de todos esses sinais e sintomas, melanomas metastáticos podem apresentar outros, que variam de acordo com a área para onde o câncer avançou. Isso pode incluir nódulos na pele, inchaço nos gânglios linfáticos, falta de ar ou tosse, dores abominais e de cabeça, por exemplo.
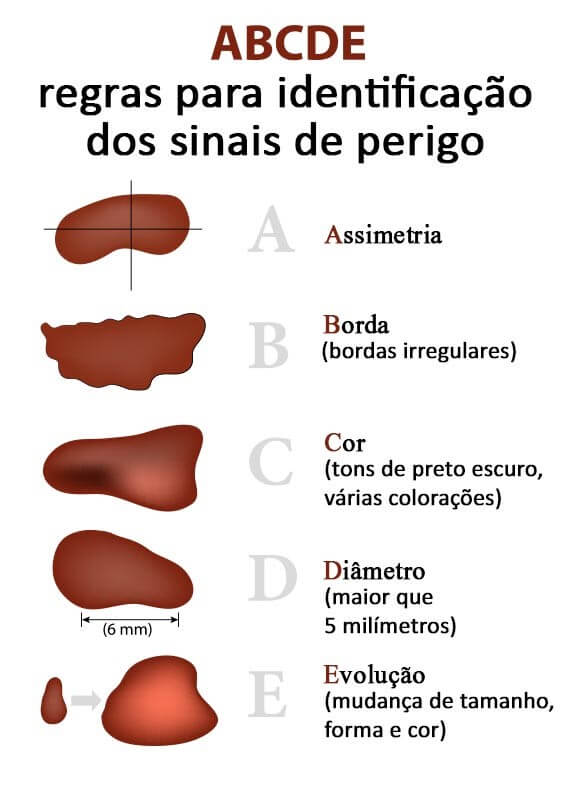
A seguir, a metodologia indicada por dermatologistas para reconhecer as manifestações dos três tipos de câncer da pele: carcinoma basocelular, carcinoma espinocelular e melanoma. Para auxiliar na identificação dos sinais perigosos, basta seguir a Regra do ABCDE. Mas, em caso de sinais suspeitos, procure sempre um dermatologista. Nenhum exame caseiro substitui a consulta e avaliação médica.
Regra do ABCDE
Assimetria
Assimétrico: maligno
Simétrico: benigno
Borda
Borda irregular: maligno
Borda regular: benigno
Cor
Dois tons ou mais: maligno
Tom único: benigno
Dimensão
Superior a 6 mm: provavelmente maligno
Inferior a 6 mm: provavelmente benigno
EVOLUÇÃO
Cresce e muda de cor: provavelmente maligno
Não cresce nem muda de cor: provavelmente benigno
TRATAMENTOS
Todos os casos de câncer da pele devem ser diagnosticados e tratados precocemente, inclusive os de baixa letalidade, que podem provocar lesões mutilantes ou desfigurantes em áreas expostas do corpo, causando sofrimento aos pacientes. Felizmente, há diversas opções terapêuticas para o tratamento do câncer da pele não-melanoma. A modalidade escolhida varia conforme o tipo e a extensão da doença, mas, normalmente, a maior parte dos carcinomas basocelulares ou espinocelulares pode ser tratada com procedimentos simples. Conheça os mais comuns:
–Cirurgia excisional: remoção do tumor com um bisturi, e também de uma borda adicional de pele sadia, como margem de segurança. Os tecidos removidos são examinados ao microscópio, para aferir se foram extraídas todas as células cancerosas. A técnica possui altos índices de cura, e pode ser empregada no caso de tumores recorrentes.
–Curetagem e eletrodissecção: usadas em tumores menores, promovem a raspagem da lesão com cureta, enquanto um bisturi elétrico destrói as células cancerígenas. Para não deixar vestígios de células tumorais, repete-se o procedimento algumas vezes. Não recomendáveis para tumores mais invasivos.
–Criocirurgia: promove a destruição do tumor por meio do congelamento com nitrogênio líquido. A técnica tem taxa de cura menor do que a cirurgia excisional, mas pode ser uma boa opção em casos de tumores pequenos ou recorrentes. Não há cortes ou sangramentos. Também não é recomendável para tumores mais invasivos.
–Cirurgia a laser: remove as células tumorais usando o laser de dióxido de carbono ou erbium YAG laser. Por não causar sangramentos, é uma opção eficiente para aqueles que têm desordens sanguíneas.
–Cirurgia Micrográfica de Mohs: o cirurgião retira o tumor e um fragmento de pele ao redor com uma cureta. Em seguida, esse material é analisado ao microscópio. Tal procedimento é repetido sucessivamente, até não restarem vestígios de células tumorais. A técnica preserva boa parte dos tecidos sadios, e é indicada para casos de tumores mal-delimitados ou em áreas críticas principalmente do rosto, onde cirurgias amplas levam a cicatrizes extensas e desfiguração.
–Terapia Fotodinâmica (PDT): o médico aplica um agente fotossensibilizante, como o ácido 5-aminolevulínico (5-ALA) na pele lesada. Após algumas horas, as áreas são expostas a uma luz intensa que ativa o 5-ALA e destrói as células tumorais, com mínimos danos aos tecidos sadios.
Além das modalidades cirúrgicas, a radioterapia, a quimioterapia, a imunoterapia e as medicações orais e tópicas são outras opções de tratamentos para os carcinomas. Somente um médico especializado em câncer da pele pode avaliar e prescrever o tipo mais adequado de terapia.
Melanoma
O tratamento varia conforme a extensão, agressividade e localização do tumor, bem como a idade e o estado geral de saúde do paciente. As modalidades mais utilizadas são a cirurgia excisional e a Cirurgia Micrográfica de Mohs (citadas acima). Na maioria dos casos, o melanoma metastático não tem cura, por isso é importante detectar e tratar a doença o quanto antes. Embora não tenha cura, o tratamento do melanoma avançado evoluiu muito nas últimas décadas; hoje já é possível viver por mais tempo e com mais qualidade, controlando a doença em longo prazo. Para isso, é importante que os pacientes passem por testes genéticos capazes de determinar quais mutações apresentam (como BRAF, cKIT, NRAS, CDKN2A, CDK4), possibilitando, assim, a escolha dos tratamentos que podem trazer melhores resultados em cada caso. Mais de 90% dos pacientes com a alteração genética BRAF, por exemplo, podem se beneficiar do tratamento com terapia-alvo oral, capaz de retardar a progressão do melanoma e melhorar a qualidade a vida. Outros tratamentos podem ser recomendados, isoladamente ou em combinação, para o tratamento dos melanomas avançados, incluindo quimioterapia, radioterapia e imunoterapia.
PREVENÇÃO
Evitar a exposição excessiva ao sol e proteger a pele dos efeitos da radiação UV são as melhores estratégias para prevenir o melanoma e outros tipos de tumores cutâneos.
Como a incidência dos raios ultravioletas está cada vez mais agressiva em todo o planeta, as pessoas de todos os fototipos devem estar atentas e se protegerem quando expostas ao sol. Os grupos de maior risco são os do fototipo I e II, ou seja: pessoas de pele clara, com sardas, cabelos claros ou ruivos e olhos claros. Além destes, os que possuem antecedentes familiares com histórico de câncer de pele, queimaduras solares, incapacidade para se bronzear e muitas pintas também devem ter atenção e cuidados redobrados.
Medidas de proteção:
- Usar chapéus, camisetas, óculos escuros e protetores solares.
- Cubra as áreas expostas com roupas apropriadas, como uma camisa de manga comprida, calças e um chapéu de abas largas.
- Evitar a exposição solar e permanecer na sombra entre 10 e 16 horas (horário de verão).
- Na praia ou na piscina, usar barracas feitas de algodão ou lona, que absorvem 50% da radiação ultravioleta. As barracas de nylon formam uma barreira pouco confiável: 95% dos raios UV ultrapassam o material.
- Usar filtros solares diariamente, e não somente em horários de lazer ou de diversão. Utilizar um produto que proteja contra radiação UVA e UVB e tenha um fator de proteção solar (FPS) 30, no mínimo. Reaplicar o produto a cada duas horas ou menos, nas atividades de lazer ao ar livre. Ao utilizar o produto no dia a dia, aplicar uma boa quantidade pela manhã e reaplicar antes de sair para o almoço.
- Observar regularmente a própria pele, à procura de pintas ou manchas suspeitas.
- Manter bebês e crianças protegidos do sol. Filtros solares podem ser usados a partir dos seis meses.
- Consultar um dermatologista uma vez ao ano, no mínimo, para um exame completo.
Fotoproteção: a exposição à radiação ultravioleta (UV) tem efeito cumulativo. Ela penetra profundamente na pele, sendo capaz de provocar diversas alterações, como o bronzeamento e o surgimento de pintas, sardas, manchas, rugas e outros problemas. A exposição solar em excesso também pode causar tumores benignos (não cancerosos) ou cancerosos, como o carcinoma basocelular, o carcinoma espinocelular e o melanoma. A maioria dos cânceres da pele está relacionada à exposição ao sol, por isso todo cuidado é pouco.
Sobre os protetores solares (fotoprotetores): também conhecidos como protetores solares ou filtros solares, são produtos capazes de prevenir os males provocados pela exposição solar, como o envelhecimento precoce e a queimadura solar, além do câncer da pele. O fotoprotetor ideal deve ter amplo espectro, ou seja, ter boa absorção dos raios UVA e UVB, não ser irritante, ter certa resistência à água, e não manchar a roupa. Eles podem ser físicos ou inorgânicos e/ou químicos ou orgânicos. Os protetores físicos, à base de dióxido de titânio e óxido de zinco, se depositam na camada mais superficial da pele, refletindo as radiações incidentes. Eles não eram bem aceitos antigamente pelo fato de deixarem a pele com uma tonalidade esbranquiçada, mas isso tem sido minimizado pela coloração de base de alguns produtos. Já os filtros químicos funcionam como uma espécie de “esponja” dos raios ultravioletas, transformando-os em calor.
Radiação UVA e UVB: um fotoprotetor eficiente deve oferecer boa proteção contra a radiação UVA e UVB. A radiação UVA tem comprimento de onda mais longo e sua intensidade pouco varia ao longo do dia. Ela penetra profundamente na pele, e é a principal responsável pelo fotoenvelhecimento e pelo câncer da pele. Já a radiação UVB tem comprimento de onda mais curto e é mais intensa entre as 10 e as 16 horas, sendo a principal responsável pelas queimaduras solares e pela vermelhidão na pele. Um fotoprotetor com fator de proteção solar (FPS) 2 a 15 possui baixa proteção contra a radiação UVB; o FPS 15-30 oferece média proteção contra UVB, enquanto os protetores com FPS 30-50 oferecem alta proteção UVB e o FPS maior que 50, altíssima proteção UVB. Pessoas de pele clara, que se queimam sempre e nunca se bronzeiam, geralmente aquelas com cabelos ruivos ou loiros e olhos claros, devem usar protetores solares com FPS 30, no mínimo. Já em relação aos raios UVA, não há consenso quanto à metodologia do fator de proteção. Ele pode ser mensurado em estrelas, de 0 a 4, onde 0 é nenhuma proteção e 4 é altíssima proteção UVA; ou em números: < 2, não há proteção UVA; 2-4 baixa proteção; 4-8 média proteção, 8-12 alta proteção e >12 altíssima proteção UVA. O correto é procurar por esta classificação ou por valor de PPD (Persistent Pigment Darkening – mede o bronzeamento que a pele sofre após a exposição ao raio UVA) nos rótulos dos produtos.
Como escolher um fotoprotetor: em primeiro lugar, o FPS deve ser verificado, quanto é a proteção em relação aos raios UVA, e também se o produto é resistente ou não à água. A nova legislação de filtros solares exige que tudo que seja anunciado no rótulo do produto tenha testes que comprovem eficácia. Outra mudança é que o valor do PPD que mede a proteção UVA deve ser sempre no mínimo metade do valor do Filtro solar. Isso porque se sabe que os raios UVA também contribuem para o risco de câncer de pele. O “veículo” do produto– gel, creme, loção, spray, bastão – também tem de ser considerado, pois isso ajuda na prevenção de acne e oleosidade comuns quando se usa produtos inadequados para cada tipo de pele. Pacientes com pele com tendência a acne devem optar por veículos livres de óleo ou gel creme. Já aqueles pacientes que fazem muita atividade física e que suam bastante, devem evitar os géis, pois saem facilmente.
Como aplicar o fotoprotetor: o produto deve ser aplicado ainda em casa, e reaplicado ao longo do dia a cada 2 horas, se houver muita transpiração ou exposição solar prolongada. É necessário aplicar uma boa quantidade do produto, equivalente a uma colher de chá rasa para o rosto e três colheres de sopa para o corpo, uniformemente, de modo a não deixar nenhuma área desprotegida. O filtro solar deve ser usado diariamente, mesmo quando o dia estiver frio ou nublado, pois a radiação UV atravessa as nuvens. É importante lembrar que usar apenas filtro solar não basta. É preciso complementar as estratégias de fotoproteção com outros mecanismos, como roupas, chapéus e óculos apropriados. Também é importante consultar um dermatologista regularmente para uma avaliação cuidadosa da pele, com a indicação do produto mais adequado.
Bronzeamento artificial e saúde: uma Resolução da Agência Nacional de Vigilância Sanitária (Anvisa), publicada em dezembro de 2009, proibiu a prática de bronzeamento artificial por motivações estéticas no Brasil. Foi o primeiro país no mundo a tomar medidas tão restritivas em relação ao procedimento. Desde então, outras nações com incidência elevada de câncer da pele, como Estados Unidos e Austrália, também tomaram medidas para dificultar a realização do procedimento. As câmaras de bronzeamento artificial trazem riscos comprovados à saúde e, em 2009, foram reclassificadas como agentes cancerígenos pela Organização Mundial de Saúde (OMS), no mesmo patamar do cigarro e do sol. A prática de bronzeamento artificial antes dos 35 anos aumenta em 75% o risco de câncer da pele, além de acelerar o envelhecimento precoce e provocar outras dermatoses.
A Sociedade Brasileira de Dermatologia posiciona-se veementemente favorável à proibição da prática do bronzeamento artificial para fins estéticos em virtude dos prejuízos que causa à população. Como já foi dito, o câncer da pele é o tipo mais comum da doença no Brasil, e sua prevalência cresce anualmente, o que só reforça a necessidade de apoiarmos todas as medidas que favoreçam a prevenção.
Se você tem interesse em fazer bronzeamento artificial, não esqueça: qualquer estabelecimento no Brasil que ofereça esse procedimento com motivações estéticas atua de forma irregular e está sujeito a fechamento e a outras penalidades. Não compactue com uma prática proibida, que pode comprometer seriamente a saúde. Aceite o tom da sua pele como ele é. Pele bonita é pele saudável.
Fonte: SBD